Zawartość
Odkąd w 1983 roku po raz pierwszy odkryto ludzki wirus niedoboru odporności (HIV), naukowcy nieustannie pracowali nad znalezieniem sposobów zapobiegania dalszemu rozprzestrzenianiu się choroby. Niektóre interwencje, takie jak prezerwatywy, są skuteczne, ale dalekie od niezawodności. Inne, takie jak profilaktyka przedekspozycyjna (PrEP), są skuteczne w ponad 90%, ale zostały słabo przyjęte przez wiele grup wysokiego ryzyka, w tym Afroamerykanów. Dopiero w 2019 roku naukowcy w końcu ujawnili jedyną interwencję, która może skutecznie zmniejszyć ryzyko zakażenia HIV do zera: niewykrywalne miano wirusa.Strategia, określana przez urzędników służby zdrowia jako „niewykrywalne = nieprzekazywalne” (U = U), opiera się na dowodach, że terapia antyretrowirusowa u osób z HIV może całkowicie zapobiec infekcji, jeśli poziom wirusa (liczba krążących wirusów) jest całkowicie stłumiony .
Według badań osoba zarażona wirusem HIV nie może zarażać innych, jeśli w nasieniu, krwi lub innych płynach ustrojowych nie ma krążącego wirusa.
Jest to strategia, nad którą debatowano od dawna przed publikacją badania PARTNER 2 2019 i wcześniejszego badania PARTNER 1 w 2016 r. Przełomowe badania, w których wzięło udział 1570 homoseksualnych i heteroseksualnych par z dysonansami serologicznymi (w których jeden partner jest HIV-dodatni, a inni nie zakażeni wirusem HIV), pod warunkiem, że to, co zadeklarowali przedstawiciele służby zdrowia, było pierwszym niezawodnym sposobem zapobiegania przenoszeniu wirusa, nawet jeśli nie były używane prezerwatywy.
Pomimo ostatecznych wyników, istnieją pewne ograniczenia strategii U = U, a mianowicie niski wskaźnik niewykrywalnego miana wirusa wśród Amerykanów żyjących z HIV.
tło
Pojęcie U = U nie jest całkowicie nowe. W rzeczywistości to w 2008 roku eksperci ze Szwajcarskiej Federalnej Komisji ds. HIV / AIDS jako pierwsi stwierdzili, że „osoba zakażona wirusem HIV poddawana terapii antyretrowirusowej z całkowicie stłumionym wirusem… nie może przenosić HIV poprzez kontakt seksualny”. Wcześniejsze
Było to odważne stwierdzenie, o czym świadczy przytłaczająca liczba dowodów epidemiologicznych, ale brakowało badań klinicznych, które wykazały, że działa na zasadzie jeden na jeden. Nawet szwajcarska Komisja przyznała, że ich oświadczenie, choć było nieodparte, nie powinno zmienić obecnie stosowanych strategii zapobiegania.
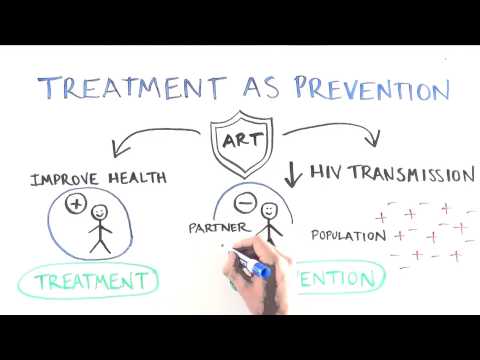
Leczenie jako zapobieganie (TasP)
Mniej więcej w tym samym czasie naukowcy z HIV Prevention Trials Network (HPTN) postanowili aktywnie przetestować tę hipotezę, uzbrojeni w nową i trwalszą generację leków na HIV. Do tego momentu koncepcja była uważana za niewyobrażalną, biorąc pod uwagę, że wiele wczesnych leków przeciwretrowirusowych było podatnych na wysokie wskaźniki lekooporności i wczesne niepowodzenie leczenia.
Jednak wraz z wypuszczeniem tenofowiru w 2001 roku naukowcy dysponowali lekiem, który mógł pokonać nawet najgłębsze poziomy oporności i zapewnić trwałą kontrolę wirusa z mniej niż idealną przyczepnością.
Zespół badawczy HPTN zaproponował, że dzięki utrzymaniu niewykrywalnego miana wirusa dzięki tej nowszej, trwalszej formie terapii, szybkość transmisji zmniejszy się nie tylko w parach serodiscordant, ale także w większej populacji. Była to strategia popularnie określana jako leczenie jako profilaktyka (TasP).
W badaniu, znanym jako HPTN-052, wzięło udział 1763 par z zaburzeniami serologicznymi, które otrzymały natychmiastową terapię lub otrzymały leczenie, gdy liczba CD4 partnera HIV-dodatniego spadła do 350 lub poniżej (przepisany punkt rozpoczęcia terapii w 2011 r.). Oznaczało to, że partnerzy zakażeni wirusem HIV bez leczenia zawsze mieli wyższe miano wirusa niż ci, którzy to zrobili.
Pod koniec sześcioletnich badań naukowcy byli w stanie stwierdzić, że wczesne leczenie spowodowało tylko jeden przypadek przeniesienia wirusa HIV, podczas gdy opóźnione leczenie spowodowało 27. To przekłada się na co najmniej 96% zmniejszenie ryzyka zakażenia HIV.
W badaniu obserwacyjnym z 2016 r. Udało się wykazać, że TasP był nie tylko skuteczną interwencją, ale także trwałą, zmniejszając ryzyko przeniesienia o 93% w tej samej grupie par po 10 latach.
4 nawyki, które szkodzą terapii HIVObawy i kontrowersje
Pomimo pozytywnych ustaleń wielu pracowników służby zdrowia nadal wątpi w skuteczność TasP. Wśród swoich obaw stwierdzili (słusznie), że niewykrywalny wirus to nie to samo, co brak wirusa.
Nawet przy najbardziej czułych testach wiremii HIV może utrzymywać się poniżej wykrywalnego poziomu. Obecne technologie definiują niewykrywalny jako poniżej 20 do 40 kopii na mililitr krwi. Oznacza to, że wynik testu może być niewykrywalny, ale w obiegu nadal mogą znajdować się kompetentne wirusy. Czy to wystarczy, aby wywołać infekcję?
Inni wyrazili obawy, że spośród 1763 par zaangażowanych w HPTN 052 większość (97%) to osoby heteroseksualne. Nawet najbardziej otwarci eksperci wątpili, że wyniki obserwowane u osób heteroseksualnych będą miały swoje odzwierciedlenie u homoseksualnych i biseksualnych mężczyzn, którzy nie tylko odpowiadają za ponad 65% nowych zakażeń w Stanach Zjednoczonych, ale także mają bardzo różne podatności na zakażenie wirusem HIV.
Dlaczego 50% gejów-czarnych mężczyzn zostanie zarażonych wirusem HIVBadanie PARTNER 1
Aby rozszerzyć zakres badań, we wrześniu 2010 r. Rozpoczęto międzynarodowy wysiłek znany jako PARTNER (Partners of People on Antiretrovirals-A New Evaluation of the Risks), aby przyjrzeć się wpływowi TasP zarówno na mężczyzn heteroseksualnych, jak i homoseksualnych. pary.
Badanie przeprowadzono w 14 krajach europejskich i wzięło w nim udział 1166 par z zaburzeniami serologicznymi, które uprawiały seks bez prezerwatywy przez średnio dwa lata. To, co sprawiło, że badanie PARTNER było szczególnie interesujące, to fakt, że tylko pary, których partner HIV-pozytywny miał liczbę CD4 pod Do udziału kwalifikowało się 200 osób (kliniczna definicja AIDS).
Spośród 888 par, które były w stanie wytrzymać niewykrywalne miano wirusa - 548 z nich było heteroseksualnych, a 340 z nich było tylko gejami, 11 infekcji wystąpiło w ciągu czteroletniego okresu badania. Żaden z nich nie był genetycznie powiązany ze szczepem HIV partnera (co oznacza, że infekcja miała miejsce poza związkiem).
Opierając się na wynikach badania PARTNER 1, naukowcy byli w stanie z całą pewnością stwierdzić, że nie wystąpił ani jeden przypadek przeniesienia wirusa HIV w ramach relacji serodiscordant, jeśli utrzymano niewykrywalne miano wirusa.
Pomimo pozytywnych ustaleń pewność statystyczna nie była tak przekonująca w przypadku gejów (lub seksu analnego), jak w przypadku seksu pochwowego, biorąc pod uwagę, że 10 z 11 infekcji wystąpiło u homoseksualnych par płci męskiej.
Badanie PARTNER 2
Badanie PARTNER 2, rozpoczęte we wrześniu 2010 r., Miało na celu ocenę ryzyka przeniesienia wirusa tylko u par homoseksualnych z zaburzeniami serologicznymi. Badanie zostało zaprojektowane specjalnie w celu oceny wpływu w pełni stłumionego wiremii u par, które nie stosowały regularnie prezerwatyw podczas seksu analnego.
Spośród 997 par zrekrutowanych z 14 krajów europejskich, 90 wykluczono, ponieważ partner HIV-pozytywny nie utrzymał niewykrywalnego miana wirusa lub partner HIV-ujemny stosował PrEP lub profilaktykę poekspozycyjną (PEP) HIV w celu zapobiegania zakażeniu.
W trakcie siedmioletniego badania 782 zakwalifikowanych par zgłosiło seks analny bez prezerwatyw łącznie 76088 razy. Co więcej, nie mniej niż 288 mężczyzn bez wirusa HIV (37%) zgłosiło seks bez prezerwatywy z partnerami poza związkiem.
Pod koniec badania PARTNER 2 wystąpiło łącznie 15 zakażeń wirusem HIV, ale żadna z nich nie była genetycznie powiązana z partnerem HIV-dodatnim.
Krótko mówiąc, ryzyko przeniesienia wirusa u par homoseksualnych z niewykrywalną wiremią było praktycznie zerowe, co potwierdza, że U = U jest skutecznym sposobem zapobiegania HIV u partnerów serodiscording, zarówno heteroseksualnych, homoseksualnych, jak i biseksualnych.
Polityka i działanie
W wyniku testów PARTNER i innych przełomowych badań, kampania Prevention Access, globalna społeczność partnerów równości w zdrowiu, uruchomiła Niewykrywalny = nieprzesyłany inicjatywa mająca na celu zmniejszenie strachu i wstydu, które promują piętno HIV i opóźniają opiekę nad HIV.
Inicjatywa ma na celu zachęcenie osób zarażonych wirusem HIV do rozpoczęcia i kontynuowania terapii antyretrowirusowej, kontynuowania ciąży i planowania rodziny oraz odczuwania mniejszego lęku przed zarażeniem innych.
Było to przedsięwzięcie wsparte przez Międzynarodowe Towarzystwo AIDS w dorocznym liście z 2019 r., W którym komisja wezwała do „zmiany naszego zbiorowego myślenia”, aby przyjąć U = U jako nowy standard zapobiegania HIV.
Dlaczego wskaźniki HIV są wysokie u AfroamerykanówSłowo od Verywell
Z punktu widzenia zaangażowanego związku niewykrywalne miano wirusa stanowi najskuteczniejszy sposób ochrony przed HIV, nawet lepszy niż prezerwatywy czy PrEP. Ale to niekoniecznie oznacza, że powinieneś całkowicie zrezygnować z prezerwatyw.
Prezerwatywy są nadal najlepszym sposobem zapobiegania ciąży i innym chorobom przenoszonym drogą płciową, zwłaszcza jeśli masz wielu partnerów.
Należy również pamiętać, że bycie na antyretrowirusach to nie to samo, co bycie niewykrywalnym. W rzeczywistości, według Centers for Disease Control and Prevention, mniej niż 60 procent osób poddawanych terapii HIV w Stanach Zjednoczonych ma niewykrywalne miano wirusa.
Ostatecznie nie wystarczy zrezygnować z prezerwatyw tylko dlatego, że osoba, z którą uprawiasz seks, jest „na leczeniu”. Jeśli nie jesteś w zaangażowanym związku i nie jesteś w pełni świadomy statusu leczenia swojego partnera i wyników wiremii, nie bierz niczego za pewnik. Używaj prezerwatyw i innych form bezpieczniejszego seksu, aby się chronić.
Wskazówki dotyczące bezpiecznego seksu dla kobiet, które nie lubią prezerwatyw