
Zawartość
- Mit: Przed zabiegiem należy oddać krew
- Mit: Opóźnienie operacji tak długo, jak to możliwe
- Mit: Chirurgia małoinwazyjna jest lepsza (lub gorsza)
- Mit: chodzenie na szpitalną rehabilitację oznacza lepszą terapię
- Mit: odzyskiwanie prędkości maszyn do gięcia
- Mit: zakaz latania przez 3 miesiące
Przyjaciel, który przeszedł wymianę kolana 20 lat temu, mógł mieć zupełnie inne doświadczenie niż dzisiaj. Tutaj przyjrzymy się niektórym mitom dotyczącym wymiany stawu kolanowego i tym, czego nauczyliśmy się z biegiem czasu. Zapewniam, że szczegóły będą się zmieniać, a za 20 lat proces wymiany stawu kolanowego będzie wyglądał inaczej. Są to jednak niektóre z dokonanych zmian i dlaczego nie wykonujemy już wymiany stawu kolanowego dokładnie tak samo, jak w przeszłości.
To nie znaczy, że chirurdzy kilka dekad temu wszystko źle. W rzeczywistości zaskakujące jest, jak dobrze funkcjonowały wczesne wersje wymiany stawu kolanowego i niezwykłe, jak bardzo wyglądają jak nowoczesne implanty kolana. Chociaż techniki chirurgiczne i plany rehabilitacji zostały dopracowane, wiele prac związanych z wymianą stawu kolanowego wygląda bardzo podobnie do lat i dziesięcioleci w przeszłości. Były udoskonalenia i tutaj pojawiają się niektóre z tych mitów. Dowiedz się o niektórych zmianach zaleceń, które miały miejsce w ciągu ostatnich kilku dekad.
Mit: Przed zabiegiem należy oddać krew
Pierwsza zmiana w endoprotezoplastyce stawu kolanowego polega na tym, że pacjenci rzadko oddają własną krew przed operacją. Kiedyś często zdarzało się, że ludzie oddawali jedną lub dwie jednostki krwi przed operacją, aby krew była dostępna w razie potrzeby po operacji. Powodem tego było to, że istnieje teoretycznie małe ryzyko przenoszenia chorób (takich jak HIV lub zapalenie wątroby) przy użyciu własnej krwi.
W rzeczywistości ryzyko przeniesienia choroby jest bardzo małe, a ryzyko zakażenia produktów krwiopochodnych może być w rzeczywistości wyższe w przypadku oddawania własnej krwi. Ponadto proces oddawania krwi powoduje znaczny spadek liczby krwinek, co zwiększa prawdopodobieństwo wystąpienia anemii. Z tego powodu ludzie, którzy oddają własną krew, mają nie tylko znacznie większe prawdopodobieństwo, że będą potrzebować zwrotu własnej krwi, ale w rzeczywistości są bardziej narażeni na konieczność dodatkowej transfuzji. Generalnie nie zaleca się oddawania własnej krwi przed operacją wymiany stawu kolanowego.
Mit: Opóźnienie operacji tak długo, jak to możliwe

Drugim mitem jest pogląd, że operację należy odłożyć jak najdłużej. Chociaż istnieją potencjalne problemy z przeprowadzeniem operacji u kogoś zbyt młodego lub bez zaawansowanego zapalenia stawów, nie ma również potrzeby odkładania operacji do czasu, gdy normalne codzienne funkcje staną się trudne lub niemożliwe.
Wiedza o tym, kiedy należy poddać się operacji wymiany stawu kolanowego, jest trudnym pytaniem zarówno dla pacjentów, jak i lekarzy, którzy chcą osiągnąć jak najlepszy wynik. Każdy człowiek inaczej postrzega ból i niepełnosprawność, a wymiana stawu kolanowego może być terapią, która może bardzo pomóc niektórym, podczas gdy dla innych może nie być korzystna. Gromadzi się więcej danych, aby określić, jak najlepiej doradzić pacjentom, kiedy należy kontynuować chirurgiczne leczenie zapalenia stawów kolanowych.
To powiedziawszy, zbyt długie opóźnianie wymiany stawu kolanowego ma swoje wady. Jednym z najważniejszych predyktorów zarówno funkcji, jak i ruchomości stawu kolanowego jest funkcja i ruchliwość stawu kolanowego przed operacją. Osoby, które przed operacją mają bardzo sztywne i bardzo słabe kolana, prawdopodobnie nie odzyskają tak dużej funkcji lub ruchu, jak osoby, które mają silniejsze i bardziej elastyczne kolana.
Istnieje również obawa, że gdy ludzie mają nasilające się objawy zapalenia stawów w stawach, mogą stać się bardziej siedzący. Może to prowadzić do zwiększenia masy ciała i innych problemów zdrowotnych, w tym gorszej tolerancji wysiłku, cukrzycy i innych problemów. Niedopuszczenie do utraty kondycji organizmu może pomóc poprawić wyniki operacji wymiany stawu kolanowego.
Mit: Chirurgia małoinwazyjna jest lepsza (lub gorsza)
Jest to kontrowersyjne stwierdzenie, ponieważ nikt tak naprawdę nie może ci powiedzieć, co to znaczy, ale pozwól mi wyjaśnić: nigdy nie było porozumienia co do definicji „minimalnie inwazyjnej wymiany stawu kolanowego”. Widziałem kilku chirurgów, którzy to reklamują, którzy pozornie wykonują bardzo standardową wymianę stawu kolanowego. I odwrotnie, widziałem chirurgów, którzy nie twierdzą, że są one minimalnie inwazyjne, ale mają znakomite wyniki operacji z bardzo minimalnymi, mniej inwazyjnymi zabiegami chirurgicznymi.
Chodzi o to, że każdy może powiedzieć, że to, co robi, jest minimalnie inwazyjne. Jednak to naprawdę nie oznacza wiele samo w sobie. Wszyscy chirurdzy zajmujący się endoprotezą stawów dążą do umieszczenia dobrze funkcjonującego implantu z jak najmniejszym niepotrzebnym uszkodzeniem i rozwarstwieniem tkanek miękkich. Istnieją pewne techniki, które mogą być stosowane w celu ograniczenia uszkodzeń tkanek miękkich, ale nie ma zgody co do tego, jak bardzo mają one znaczenie.
W rzeczywistości najważniejszym aspektem wymiany stawu kolanowego nie jest wielkość blizny, ale jakość operacji. Z pewnością uważam, że najważniejszym aspektem jest znalezienie doświadczonego chirurga, który może poszczycić się doskonałymi wynikami. Jeśli masz pytania dotyczące ich konkretnych technik chirurgicznych, rozsądnie jest zadać pytanie, ale ostrzegam, że każdy może twierdzić, że ich techniki są minimalnie inwazyjne. To może nie oznaczać zbyt wiele.
Nie ma jasnego konsensusu co do tego, że wykonanie operacji wymiany stawu kolanowego za pomocą jakiegokolwiek minimalnie inwazyjnego podejścia prowadzi do lepszych wyników długoterminowych, podczas gdy istnieje wiele badań potwierdzających pogląd, że posiadanie dobrze umiejscowionego i wyrównanego implantu stawu kolanowego ma kluczowe znaczenie dla pomyślnego wyniku . Podsumowując - nie rezygnuj z jakości operacji na rzecz mniejszej blizny!
Mit: chodzenie na szpitalną rehabilitację oznacza lepszą terapię

We wcześniejszych latach wymiany stawu kolanowego ludzie przychodzili do szpitala dzień przed operacją. Po zabiegu mogą spędzić tydzień lub dłużej w szpitalu, zanim zostaną przeniesieni do ośrodka opieki po ostrym leczeniu (centrum rehabilitacji lub domu opieki) w celu dalszego powrotu do zdrowia. Ojej, jak czasy się zmieniły!
Obecnie niektórzy chirurdzy eksperymentują z ambulatoryjną wymianą stawów, w której ludzie wracają do domu już tego samego dnia co operacja. Z pewnością nie jest to normą, ale wielu pacjentów wraca do domu w ciągu kilku dni po operacji, a wykorzystanie rehabilitacji po ostrym leczeniu gwałtownie spada. Odsetek osób wracających do domu po operacji wzrósł z około 15 procent pod koniec lat 90. do ponad 50 procent obecnie.
Istnieje kilka powodów, dla których powrót do domu może być lepszy, między innymi to, że osoby, które wracają do domu, wydają się mieć mniej komplikacji. Badanie z 2016 roku, w którym oceniano konkretne czynniki, które można wykorzystać do przewidywania, którzy pacjenci z największym prawdopodobieństwem zostaną ponownie przyjęci do szpitala po wymianie kolana, wykazało, że wypis do szpitalnej placówki rehabilitacyjnej zwiększa to prawdopodobieństwo.
Wielu chirurgów woli rehabilitację domową i ambulatoryjną i jest mniej zaniepokojonych prawdopodobieństwem zakażeń nabytych przez opiekę zdrowotną, które mogą wystąpić w szpitalach, domach opieki i ośrodkach rehabilitacyjnych. Ponadto koszt opieki nad pacjentem powracającym do domu jest znacznie niższy, dlatego istnieje znaczna presja ekonomiczna, aby spróbować zabrać pacjentów do domu, a nie do placówki szpitalnej.
Mit: odzyskiwanie prędkości maszyn do gięcia
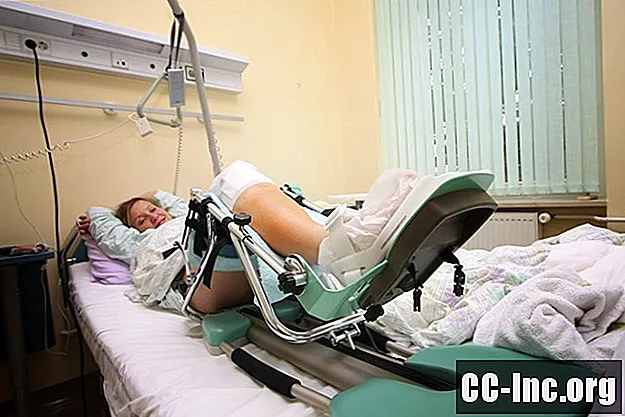
Przez ponad dekadę, głównie w latach 90., popularne było stosowanie maszyn zwanych CPM, czyli ciągłym ruchem biernym. Maszyny te zostały umieszczone w łóżku pacjenta, który niedawno przeszedł wymianę kolana, a leżąc w łóżku stopniowo ugięły kolano w górę iw dół.
To ma sens; jednym z najważniejszych wyzwań rehabilitacji endoprotez kolana jest przywrócenie ruchomości stawu kolanowego. Wczesny ruch jest prawdopodobnie najważniejszym środkiem zapewniającym powrót do ruchu. Mieliśmy nadzieję, że umieszczenie pacjentów w CPM pozwoli na szybkie rozpoczęcie jednego z najtrudniejszych aspektów rehabilitacji.
W rzeczywistości wczesne wyniki były zachęcające. Dane sugerują, że w dniach i pierwszych tygodniach po operacji wymiany stawu kolanowego osoby, które korzystały z urządzenia CPM, miały nieco lepszy zakres ruchu. Jednak w ciągu 4 tygodni od operacji nie było statystycznej różnicy między osobami, które korzystały z maszyny CPM, a tymi, które jej nie używały. Co więcej, inne miary regeneracji poza zakresem ruchu wydawały się sugerować, że ci, którzy używali CPM, pozostawali w tyle.
W rzeczywistości dane jasno pokazują, że w przypadku standardowej wymiany stawu kolanowego to nie ma znaczenia. W rzeczywistości mogą one faktycznie spowolnić sytuację, ograniczając liczbę wstawania i wstawania z łóżka, co jest znacznie ważniejszym aspektem wczesnych faz rehabilitacji po wymianie kolana.
Mit: zakaz latania przez 3 miesiące

Jednym z najważniejszych aspektów poprawy wyników operacji wymiany stawu kolanowego jest unikanie powikłań związanych z tym zabiegiem. Jednym z powikłań, którym obawia się wiele osób, jest zakrzep krwi. Istnieje wiele metod leczenia i działań zapobiegających powstawaniu zakrzepów krwi.
Ponadto chirurdzy będą próbowali ograniczyć inne czynniki, które mogą zwiększać ryzyko powstania zakrzepów. Jednym z tych czynników ryzyka są podróże lotnicze. Powszechnie wiadomo, że długotrwałe podróże lotnicze mogą zwiększyć prawdopodobieństwo powstania zakrzepów krwi. Z tego powodu wielu chirurgów odradza podróżowanie samolotem przez 3 miesiące (lub czasami dłużej) po operacji.
Rzeczywistość jest taka, że badania nie wykazały, aby podróże lotnicze, szczególnie podczas krótszych lotów (poniżej 4 godzin), zwiększały ryzyko powstania zakrzepów krwi u osób, które niedawno przeszły wymianę kolana. W rzeczywistości w jednym badaniu obejmującym pacjentów, którzy przylecieli do domu po operacji (w ciągu kilku dni od zabiegu), nie było różnicy w prawdopodobieństwie powstania zakrzepów.
Autorzy tego badania nadal zalecają wszelkie standardowe środki ostrożności (leki na rozrzedzenie krwi, wczesna i częsta mobilizacja, skarpety uciskowe), a także ograniczanie czasu trwania lotów, ale nie stwierdzili, że należy całkowicie unikać latania. Ponadto mogą istnieć inne czynniki, które przyczyniają się do zwiększonego ryzyka zakrzepów krwi, dlatego przed rozważeniem podróży samolotem po operacji wymiany stawu kolanowego należy omówić to z lekarzem. Jednak większość lekarzy staje się bardziej liberalna, zalecając im ograniczenie podróży lotniczych po operacji.